Von Kim Björn Becker
Redakteur in der Politik.
-Aktualisiert am 22.12.2021-18:52

Bild: Lucas Bäuml
Es ist ja nicht so, dass Jessica Diehm es nicht versucht hätte. Dass sie sich nicht bemüht hat, damit klarzukommen; nichts geändert hat, bevor sie den Schlussstrich zog. Diehm ist 42 Jahre alt, sie arbeitet als Krankenpflegerin auf der Intensivstation eines Krankenhauses irgendwo in Bayern. Dass die Corona-Pandemie bislang beherrschbar geblieben ist, liegt an Menschen wie ihr. Etwa 4900 Covid-19-Kranke werden derzeit auf den Intensivstationen der deutschen Krankenhäuser behandelt, fast so viele wie auf dem bisherigen Höhepunkt der Pandemie vor einem Jahr. Doch bald muss es in dem Krankenhaus in Bayern ohne die erfahrene Fachfrau gehen, die auf ihrer Station jede Schublade kennt und jeden Knopf an den Geräten. Drei Monate steht sie noch auf dem Gehaltszettel des Klinikums. Danach ist Schluss, die Kündigung schon eingereicht. Jessica Diehm macht Schluss. Sie wollte es so.
Diehm ist nicht die einzige Intensivpflegerin, die in der Corona-Krise das Klinikum verlässt.
Dass Jessica Diehm sich entschlossen hat zu gehen, trifft das Krankenhaus zu einem schlechten Zeitpunkt. Denn während das Coronavirus massiv um sich greift und viele Covid-19-Patienten ins Krankenhaus eingewiesen werden müssen, können die deutschen Kliniken deutlich weniger Intensivpatienten versorgen als noch vor einem guten Jahr. Die Deutsche Interdisziplinäre Gesellschaft für Intensiv- und Notfallmedizin (DIVI) meldet, dass die
Den Grund dafür sieht er darin, dass "entsprechend der Belastung viele Pflegekräfte entweder ihren Beruf beendet haben oder ihre Arbeitszeit reduziert haben". Der Fehlbetrag könnte in Zukunft noch eine größere Rolle spielen. Bundesgesundheitsminister Karl Lauterbach (SPD) warnte kürzlich vor einer fünften Welle der Ansteckungen, die durch die neue Virusvariante Omikron ausgelöst werden. "Wir müssen uns hier auf eine Herausforderung einstellen, die wir in dieser Form noch nicht gehabt haben", sagte Lauterbach.
Wie viele Intensivpfleger es in Deutschland gibt, kann niemand genau sagen. Weder die Bundesregierung erhebt die genauen Daten, noch die Bundesagentur für Arbeit. Vor ein paar Jahren haben Wissenschaftler des Deutschen Krankenhausinstituts die Zahl geschätzt, sie gingen damals von etwa 70.000 Personen aus, die sich etwas mehr als 53.000 Vollzeitstellen geteilt haben. Im Schnitt beschäftigte jedes Krankenhaus mit einer Intensivstation 55 hoch spezialisierte Pfleger. Wer in der Intensivpflege arbeiten will, muss nach dem Examen eine zweijährige Zusatzausbildung machen - ein wesentlicher Grund dafür, warum es den Stationen nur bedingt hilft, wenn in der Corona-Krise Pfleger von den sogenannten Normalstationen wie der Chirurgie oder der Inneren Medizin abgezogen und in die Intensivpflege geschickt werden. Sie können helfen, aber keine Fachkraft ersetzen.
Bei der DIVI hat man keinen Zweifel daran, dass der Verlust von 4000 betreibbaren Betten vor allem etwas mit dem Verlust von Pflegekräften zu tun hat. "Wir haben in Deutschland Untergrenzen", sagte der Leiter des Intensivregisters, Christian Karagiannidis, kürzlich bei einer Pressekonferenz. "Eine Kraft betreut am Tag zwei und in der Nacht drei Patienten. Je weniger betreibbare Betten die Krankenhäuser melden, desto weniger Pflegekräfte muss es geben." Im Herbst haben die DIVI und die Deutsche Gesellschaft für Internistische Intensivmedizin und Notfallmedizin (DGIIN) die Krankenhäuser nach der Lage auf den Intensivstationen befragt. Die Antworten waren alarmierend. Nur 15 Prozent der Krankenhäuser gaben an, dass sie zum Zeitpunkt der Umfrage keine Intensivbetten sperren mussten - deutlich weniger als vor der Pandemie, da lag der Anteil bei 44 Prozent.

Bild: Tobias Schmitt
Beim Deutschen Berufsverband für Pflegeberufe, in dem nach eigenen Angaben unter anderem etwa 600 Intensivpfleger organisiert sind, ist man alarmiert. "Die Spannungen sind extrem geworden", sagt Bernadette Klapper, die Geschäftsführerin des Verbands. "In der Pflege rumort es ganz gewaltig, das ist inzwischen ein Dauerzustand und es wird nicht besser." In vielen Krankenhäusern sei die Personaldecke "schonungslos" zu dünn, um Krisenzeiten wie die Corona-Pandemie gut überstehen zu können. Klapper, die selbst zur Krankenschwester ausgebildet wurde, sagt: "Da ist kein Spielraum mehr drin." Vor allem stört sie, dass die Pflege in vielen Krankenhäusern bei wichtigen Entscheidungen nicht hinreichend gehört werde.
Einige Pflegekräfte wissen davon ein Lied zu singen. Der frühere Intensivpfleger Matthias Kemp sagt: "Ich musste den Ärzten Betten vorhalten, obwohl ich kein Personal hatte." Viele Jahre war er in einem Krankenhaus im Rheinland beschäftigt. Kemp erinnert sich daran, dass in Besprechungen am Ende fast immer die Ärzte entschieden hätten, wie viele Betten die Station "fahren" soll, wie es im Krankenhausjargon heißt - auch wenn die Pflege widersprochen hat mit der Warnung, dass sie dafür zu wenige seien.
Um die Personalvorgaben auszuhebeln, habe das Krankenhaus eigene Kriterien entwickelt, wann ein Patient schwer krank ist. Auf dem Papier waren es dann nur mittelschwere Fälle, für die es weniger Personal brauchte. Das alles hätten Ärzte immer wieder über den Kopf der Pfleger entschieden. "Das Machtgefälle ist da", sagt Kemp. "Der Arzt entscheidet und nicht die Stationsleitung." Für Kemp ein Grund, das Krankenhaus schon vor Corona zu verlassen. Er fährt jetzt im Rettungswagen mit, da sei die Arbeit berechenbarer als in der Klinik. Kemp sagt über seinen Wechsel: "Das war für mich eine Erlösung."
Klinikärzte, die in Besprechungen Pfleger überstimmen - Bernadette Klapper kennt solche Geschichten. "Das ist ein typisch deutsches Problem", sagt sie. "Die Arztzentriertheit ist im Vergleich zu anderen Ländern schon extrem." Dass keine Vertreter der Pflege im neuen Corona-Krisenstab von Bundeskanzler Olaf Scholz (SPD) vertreten sind, ist aus Sicht Klappers ein Missstand, der in dieses Bild passt. "Wir sehen gerade auf höchstem Niveau, dass man Pflege nicht ernst genug nimmt." Dabei komme es bei der Versorgung schwerkranker Covid-19-Patienten nicht nur auf moderne Medizin an. "Die Pflege besteht zu großen Teilen aus interaktiver und emotionaler Arbeit, die am Bett geleistet wird. Das wird von Entscheidern im Krankenhaus aber oft nicht gesehen und unterstützt."
Die Kritik des Verbands deckt sich mit den Beobachtungen, die Jessica Diehm in ihrem Krankenhaus gemacht hat. Mit der Zeit habe sie den Sinn ihrer Arbeit immer seltener gesehen - Gerade als Führungskraft, die sie etwa sechs Jahre lang war. "Es geht zu viel um Geld und Ego und zu wenig um Emotionen und Kreativität", lautet ihre Bilanz. Die stellvertretende Leitung der Intensivstation hat sie vor ein paar Monaten abgegeben - ein letzter Versuch, sich während der Corona-Krise mit der Arbeit im Krankenhaus zu arrangieren. Doch am Ende half es nicht. Der ständige Druck, die Dienste auf der Station zu besetzen, habe ihr zugesetzt.
Gemeldete Krankenhausaufnahmen von Corona-Patienten pro 100.000 Einwohner in den letzten sieben Tagen
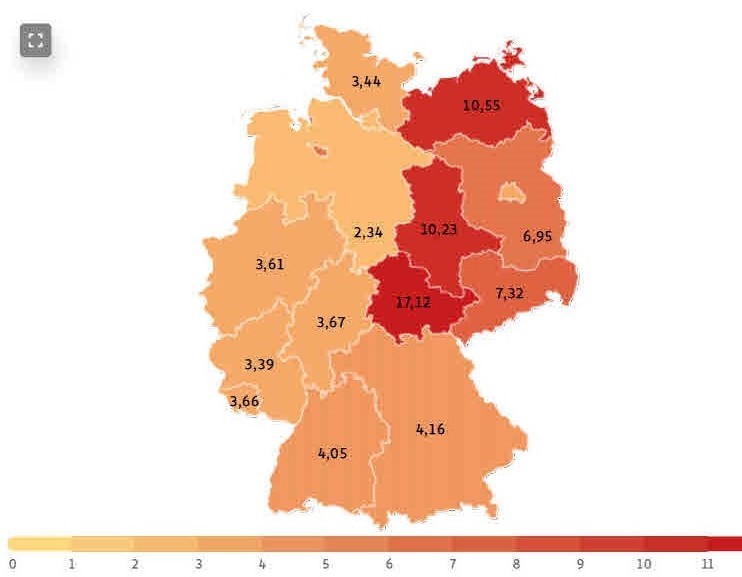
Stand: 23.12.2021
Grafik: jpg. / Quelle: Robert-Koch-Institut
Als stellvertretende Leiterin sei sie oft abends angerufen worden, wenn sich der Frühdienst kurzfristig krankgemeldet hat. "Meine Nacht war dann passé", sagt Diehm. Anstatt zu schlafen, habe sie zu später Stunde Kollegen in ihrer Ruhezeit angerufen, um sie zu fragen, ob sie nicht einspringen können. Aus dem Fragen sei dann immer mehr ein Drängen geworden - so wie sie es jahrelang selbst erlebt hat. Diehm spricht davon, dass Pfleger "penetriert" würden und manchmal sogar emotional erpresst. "Wir sind dann morgen nur zu viert im Dienst" - das sei so ein Satz, bei dem sich jeder ausmalen könne, was das bedeutet.
Für die verbliebenen Pfleger und für die schwerkranken Patienten, für die es oft ums Überleben geht. Diehm sagt: "Das konnte ich irgendwann vor mir selbst nicht mehr rechtfertigen." Im April wechselt die erfahrene Pflegerin zu einer Zeitarbeitsfirma. Alle paar Monate geht es dann in ein anderes Krankenhaus, jeweils im Umkreis von 60 Kilometern um ihren Wohnort. Die Löcher in den Dienstplänen sind dann nicht mehr ihr Problem, Diehms Einsatz ist klar definiert, sie kann sich ihre Dienste oft aussuchen und darauf verlassen, dass sich daran nicht noch kurzfristig etwas ändert. "Ich freue mich darauf, dass meine Arbeit planbar ist. Und dass ich nicht mehr zu Hause angerufen werde, wenn wieder etwas ist." Obendrein verdiene sie sogar noch etwas mehr Geld, sagt Diehm.
Die Corona-Krise beschert den Zeitarbeitsfirmen offenbar glänzende Geschäfte. In einer Umfrage gaben kürzlich zwei Drittel der Krankenhäuser an, dass auf den Intensivstationen weniger Stammpersonal zur Verfügung stehe als vor Corona. Auf fast jeder zweiten Station hat der Anteil der Leiharbeiter nach Angaben der Krankenhäuser zugenommen. Doch auf den Stationen kann das zu neuen Problemen führen, weil die Leiharbeiter sich ihre Schichten oft aussuchen können - nicht selten haben sie den ersten Zugriff, wenn es um den Dienstplan geht. Das Stammpersonal muss sich dann mit dem Rest begnügen und die Lücken füllen, was den Ärger und die Erschöpfung der Festangestellten weiter verschärft.
Den Krankenhäusern ist das Problem nicht verborgen geblieben. "Da müssen wir etwas tun", sagt Jochen Werner, der ärztliche Direktor der Universitätsklinik in Essen. Er meint damit nicht nur die Flucht vieler Fachkräfte in die Leiharbeit, sondern vor allem das Miteinander zwischen Ärzten und Pflegern. "Wir müssen uns als Ärzte selbst hinterfragen, ob wir mit den Pflegern immer kollegial genug umgegangen sind." Wertschätzung für die Arbeit am Bett des Patienten sei enorm wichtig. "Wenn ein junger Arzt einem erfahrenen Pfleger die Welt erklärt, das darf nicht sein."
Doch Veränderungen brauchten Zeit, gerade in der Pandemie gehe das kaum von einem Tag auf den anderen. Trotzdem versuche man, jeden Pfleger, der gehen wolle, umzustimmen. Mehr Gehalt und mehr Urlaub könne die Klinik aber nur schwer anbieten - im öffentlichen Dienst seien da wegen der geltenden Tarifverträge Grenzen gesetzt. Werner sagt: "Wir müssen vor allem die Kultur verändern." Nur gelinge das nicht von einem Tag auf den anderen.
Die Intensivstation ist ein besonderer Ort im Krankenhaus. Kaum irgendwo sonst ist die Grenze zwischen Leben und Tod so dünn wie dort. Manche, die in einem der Betten einschlafen, wachen erst nach Tagen oder Wochen wieder auf. Andere nie mehr. Das Licht ist oft grell, die Maschinen schnaufen und piepen. Carsten Hermes kennt den Sound der Intensivstation nur zu gut. Bei der DGIIN kümmert er sich um das Thema Pflege, er hat früher selbst eine Intensivstation im Krankenhaus geleitet und weiß um die Probleme der Pflegekräfte. "Die Arbeit verdichtet sich an vielen Stellen", sagt Hermes. "Da geht es richtig zur Sache." Schon vor Corona seien die Intensivstationen stark belastet gewesen. Die moderne Medizin hält ihre Patienten immer länger am Leben, die Intensivstationen bekommen das zu spüren. "Da liegen Patienten, die wären vor zehn Jahren bereits tot gewesen." Doch mit der Zahl der Betten wuchs die Zahl der Pfleger nicht immer in gleichem Maße mit.
Da liege ein großes Problem, sagt Hermes. "Pflege ist doch nicht nur satt, sauber, trocken." Es geht auch darum, Angehörige zu betreuen, Material zu bestellen, neue Mitarbeiter anzulernen. Gerade in der Intensivmedizin ist der Personalaufwand enorm. "Wenn ein Patient 180 Kilogramm wiegt, kann man den nur mit drei bis fünf Leuten gleichzeitig drehen", sagt Hermes. Es braucht Leute, die den Menschen anheben, und andere, die sich um die vielen Schläuche und Geräte kümmern.
Weniger Personal, mehr Druck. In der Corona-Krise haben sich die Probleme auf den Intensivstationen verstärkt. In einer Umfrage vom vergangenen Jahr gaben Intensivpfleger an, sich tagsüber im Durchschnitt schon um 2,7 Patienten zu kümmern. Auf Dauer könne das nicht gut gehen, meint Hermes. "Wer vor drei Jahren noch schwankend war, hat jetzt den Entschluss getroffen auszusteigen." Viele seiner Kollegen wüssten nicht, wie und mit wem sie am nächsten Tag arbeiten. Und vieles von dem, was "auf Intensiv" schief läuft, hat unmittelbare Folgen für die Patienten. "Es gibt Pfleger, denen ist das egal", sagt Hermes. Er spricht von einem "Coolout", einer unumkehrbaren Abkühlung. Andere verspürten Frust, Wut und Resignation. "Corona hat da Benzin ins Feuer gekippt."
Die Versprechen, dass sich alles zum Besseren wenden werde, seien bislang nicht erfüllt worden. "Außer Applaus und Blumensträußen ist nichts geblieben." Wenn die vierte Welle der Ansteckungen vorbei ist, würden viele Pfleger in ein Loch fallen, glaubt Hermes. Und auch irgendwann kündigen. "Wenn ein paar altgediente Kollegen gehen, verliert eine Station innerhalb weniger Wochen schnell mal 100 Jahre Intensiverfahrung."
Natürlich sind längst nicht alle Intensivpfleger entschlossen zu gehen. Die meisten halten im Moment weiter durch. David Mager leitet eine Intensivstation mit 20 Betten im Brüderkrankenhaus in Trier. "Die Pflegekräfte sind sehr müde und erschöpft nach 18 Monaten Corona", sagt der 41-Jährige. "Im Krankenhaus arbeiten ohnehin viele schon lange am personellen Minimum." Eine Kündigung kann sich Mager trotzdem nicht vorstellen. "In unserem Team gibt es eine gute Gemeinschaft." Auf der Station arbeiten 65 Menschen, eine gewisse Fluktuation gebe es immer, sagt Mager. Zwar hätten auch in Trier einige Kollegen aufgrund der gestiegenen Belastung ihre Arbeitszeit verringert. "Mir ist aber nicht bekannt, dass jemand explizit wegen Corona gekündigt hat." Die Arbeit auf der Station gefällt ihm, sagt Mager. Man könne sich über eine überschaubare Gruppe an Patienten kümmern. "Und man begegnet sich hier mit Ärzten und Therapeuten auf Augenhöhe, das macht die Intensivpflege so reizvoll."
Wenn man die Arbeitsbedingungen im Krankenhaus beiseite lässt, beschreibt Jessica Diehm ihren Beruf ähnlich euphorisch. "Ich bin von Herzen gerne Krankenschwester und mag die Intensivstation", sagt sie. "Am Patienten bin ich glücklich." Nur eben nicht mehr als festangestellte Pflegekraft im Krankenhaus. Auf ihre alte Station wird sie als Zeitarbeiterin erst einmal nicht zurückkehren. Pfleger, die die Seiten wechseln, sind in ihrem alten Haus erst einmal für eine Weile gesperrt. Diehm bereut es nicht, dass die gekündigt hat. Im Gegenteil. "Das Fundament war bröckelig und Corona war die Flut, die es weggespült hat", sagt sie über ihre Zeit im Krankenhaus. "Da kann ich doch kein Haus drauf bauen."
Quelle: FAZ